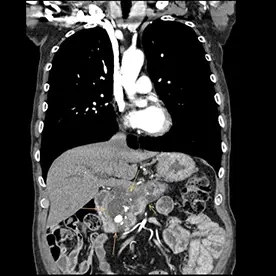
Aufnahme 1
IPMN
Klinik:
Ein 68-jähriger Patient kommt aufgrund eines starken Gewichtsverlusts und abdominellen Schmerzen zur weiteren Abklärung und zum Ausschluss einer Tumormanifestation.
Untersuchung/Befund:
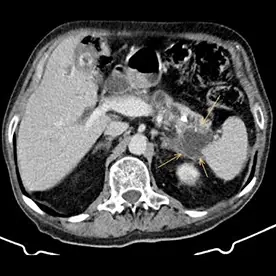
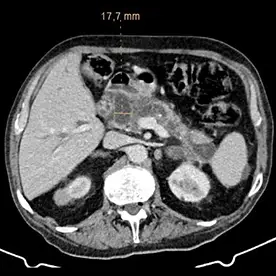
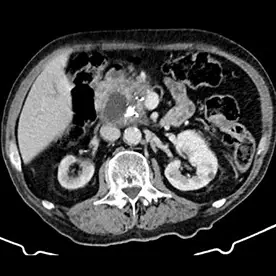
Durchführung einer kontrastmittelgestützten CT-Untersuchung des Abdomens in arterieller und venöser Kontrastmittelphase. Neben einer reizlosen Cholezystholithiasis zeigt sich ein massiv erweiterter D. pancreaticus bis zur Papille und diffuse zystische Pankreasläsionen, teils mit Verkalkungen (Bild 4 und 5) mit dem Hauptbefund im Pankreasschwanz angrenzend an die linke Nebenniere; kein Nachweis solider Anteile (Bild 1). Zusätzlich wurden mehrere kalkdichte Konkremente im Pankreas nachgewiesen, die sich vorwiegend im Bereich des Caput befinden. Keine Lymphadenopathie. Keine metastasensuspekten Herdsetzungen. Als weitere Nebenbefunde wurden eine parenchymverschmälerte Niere rechts und der V.a. auf ein Nebennierenadenom geäußert.
Beurteilung:
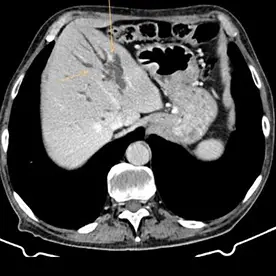
Verdacht auf eine intrapankreatische muzinöse Neoplasie (IPMN) vom Hauptgangtyp. Auch die intra- und extrahepatischen Gallenwege zeigen sich deutlich dilatiert (Bild 2 und 3).
Epidemiologie
Diese Tumoren werden am häufigsten bei älteren Patienten im Alter von 50-60 Jahren festgestellt und werden daher im anglo-amerikanischen auch umgangssprachlich als "Grandfather's-Läsion" bezeichnet. Der Hauptgangs IPMN scheint im Durchschnitt früher aufzutreten als der Seitengangs IPMN. Die Geschlechterverteilung ist in etwa ausgewogen mit einer geringen Männerdominanz.
Pathologie/Labor:
Intraduktale papilläre Schleimhautneoplasien gehören zu einer Reihe von Schleimhauttumoren der Bauchspeicheldrüse und können sowohl histologisch als auch hinsichtlich ihres makroskopischen Erscheinungsbildes weiter unterteilt werden. Es handelt sich um seltene duktale Epitheltumoren, die etwa 10-15 % der zystischen Pankreasneoplasien ausmachen.
Bei Patienten ohne Pankreatitis werden abnorme (entweder erhöhte oder erniedrigte) Bauchspeicheldrüsen-Enzyme (Amylase/Lipase) mit malignen IPMN in Verbindung gebracht, wobei die Erhöhung dieser Marker ein Zeichen für Invasivität darstellen können.
Therapie/Prognose:
Obwohl sie im Allgemeinen indolent sind, kommt es zu einer bösartigen Entartung mit direkter Invasion in benachbarte Organe oder, was noch häufiger vorkommt, einer Dissemination in die Bauchhöhle (Pseudomyxoma peritonei).
Die aktuellen Konsenskriterien empfehlen die Resektion von IPMN im Hauptgang und eine unterschiedliche Behandlung von IPMN in den Seitengängen, die je nach Risikostigma und z. T. radiologischen Merkmalen von der Resektion bis zur engmaschiges Monitoring reicht (Fukuoka-Leitlinien / Tanaka-Kriterien). Die Komorbiditäten und Wünsche des Patienten haben eindeutig einen großen Einfluss auf die Entscheidung zur Operation.
Liegt die Läsion proximal (entweder segmentaler Hauptgang oder Seitengangstyp), kann ein Whipple-Verfahren durchgeführt werden. Liegt sie distal, reicht eine partielle Pankreatektomie aus. Die vollständige Resektion ist kurativ.
Differentialdiagnose:
- Chronische Pankreatitis
aufgrund des dilatierten Ductus schwer vom Hauptgang i.R. der chronischen Veränderung schwer zu unterscheiden
- Muzinöses Zystadenom/Zystadenokarzinom
sollte nicht mit dem Hauptpankreasgang kommunizieren
- Seröses Zystadenom
sollte nicht mit dem Hauptpankreasgang in Verbindung stehen, können jedoch dem mikrozystischen Nebengangs IPMN ähneln. 30-40% haben eine zentrale Verkalkung.
Literatur
- Weissleder R, Wittenberg J, Harisinghani MG. Primer of diagnostic imaging. Mosby Inc. (2003) ISBN:0323023282.
- Kawamoto S, Horton KM, Lawler LP et-al. Intraductal papillary mucinous neoplasm of the pancreas: can benign lesions be differentiated from malignant lesions with multidetector CT? Radiographics. 25 (6): 1451-68.
- Sahani DV, Kadavigere R, Saokar A et-al. Cystic pancreatic lesions: a simple imaging-based classification system for guiding management. Radiographics. 25 (6): 1471-84.
- Dähnert W. Radiology review manual. Lippincott Williams & Wilkins. (2003) ISBN:0781738954.
- Procacci C, Megibow AJ, Carbognin G et-al. Intraductal papillary mucinous tumor of the pancreas: a pictorial essay. Radiographics. 19 (6): 1447-63.
- Silas AM, Morrin MM, Raptopoulos V et-al. Intraductal papillary mucinous tumors of the pancreas. AJR Am J Roentgenol. 2001;176 (1): 179-85.
- Tanaka M, Fernández-del Castillo C, Adsay V et-al. International consensus guidelines 2012 for the management of IPMN and MCN of the pancreas. Pancreatology. 2012;12 (3): 183-97.
- Roch AM, Parikh JA, Al-Haddad MA et-al. Abnormal serum pancreatic enzymes, but not pancreatitis, are associated with an increased risk of malignancy in patients with intraductal papillary mucinous neoplasms. Surgery. 2014;156 (4): 923-9.
- Lubezky N, Ben-Haim M, Nakache R et-al. Clinical presentation can predict disease course in patients with intraductal papillary mucinous neoplasm of the pancreas. World J Surg. 2010;34 (1): 126-32.
- Salvia R, Fernández-del Castillo C, Bassi C et-al. Main-duct intraductal papillary mucinous neoplasms of the pancreas: clinical predictors of malignancy and long-term survival following resection. Ann. Surg. 2004;239 (5): 678-85.
- Ohno E, Itoh A, Kawashima H et-al. Malignant transformation of branch duct-type intraductal papillary mucinous neoplasms of the pancreas based on contrast-enhanced endoscopic ultrasonography morphological changes: focus on malignant transformation of intraductal papillary mucinous neoplasm itself. Pancreas. 2012;41 (6): 855-62.
- Tanaka M, Fernández-del Castillo C, Adsay V et-al. International consensus guidelines 2012 for the management of IPMN and MCN of the pancreas. Pancreatology. 2012;12 (3): 183-97.
- Castelli F, Bosetti D, Negrelli R et-al. Multifocal branch-duct intraductal papillary mucinous neoplasms (IPMNs) of the pancreas: magnetic resonance (MR) imaging pattern and evolution over time. Radiol Med. 2013;118 (6): 917-29.
- Strauss A, Birdsey M, Fritz S et-al. Intraductal papillary mucinous neoplasms of the pancreas: radiological predictors of malignant transformation and the introduction of bile duct dilation to current guidelines. Br J Radiol. 2016;89 (1061): 20150853.
- Machado NO, Al Qadhi H, Al Wahibi K. Intraductal Papillary Mucinous Neoplasm of Pancreas. (2015) North American journal of medical sciences. 7 (5): 160-75.
- European evidence-based guidelines on pancreatic cystic neoplasms. (2018) Gut. 67 (5): 789-804.